Knieprobleme und Knieschmerzen
Behandlung und Therapie
Knieschmerzen sind wahrscheinlich einer der häufigsten Gründe für eine Konsultation eines Orthopäden und Unfallchirurgen. Vor einer etwaigen konservativen oder operativen Therapie gilt es die Ursache für die zur Konsultation führenden Beschwerden zu finden. Die Dringlichkeit der Abklärung richtet sich zunächst nach Ausmaß der Beschwerden und nicht zuletzt nach der vermeintlichen Ursache (Unfall/Trauma oder Abnützung (degenerativ))
Operation – ja oder nein?
In meinen Augen lässt sich bei einer Vielzahl von Knieproblemen ein operativer Eingriff vermeiden oder zumindest hintanhalten. Besonders der sog. vordere Knieschmerz früher auch Chondropathia patellae bezeichnet, bedarf meist keiner operativen Therapie. Auch bei degenerativen Meniskusrissen ist in jüngster Vergangenheit der Trend weg von der OP gegangen. Dies gilt insbesondere wenn keine mechanischen Irritationen oder Einklemmungen vorhanden sind und eine bereits beginnende Abnützung des Kniegelenkes das Beschwerdebild besser erklärt, als dies durch die vermeintliche Meniskusschädigung der Fall wäre. Sollte jedoch eine Operation im Sinne einer Kniegelenksspiegelung (Arthroskopie) zur Sanierung eines Meniskus- oder Kreuzbandrisses oder ein Gelenksersatz (Knie-TEP oder Halbschlitten) notwendig sein, berate ich Sie gerne in meiner Ordination.
Meniskusverletzungen
Definition:
Im Kniegelenk befinden sich zwei, halbmondförmige Menisci, jeweils im inneren und äußeren Gelenksspalt. Ihre Aufgabe besteht zum Einen im Ausgleich der ungenauen Passform der Gelenksflächen von Oberschenkel (Femur) und Unterschenkel (Tibia) und zum Anderen in der Funktion als Stoßdämpfer. Letztere ergibt sich durch den Aufbau des Meniskus aus Faserknorpel. Der Meniskus wird lediglich an seiner Basis mit Blutgefäßen versorgt, was erklärt warum vor allem die inneren Anteile des Meniskus nicht heilen können.
Meniskusverletzungen gehören zu den häufigsten Sportverletzungen, wobei der Innenmeniskus öfter betroffen ist als der Außenmeniskus. Der Innenmeniskus ist mit dem inneren Seitenband verwachsen und deshalb in seiner Beweglichkeit eingeschränkt, was in für Verletzungen anfälliger macht. Die meisten Verletzungen entstehen aufgrund von Vorschädigungen im Meniskusgewebe und seltener bedingt durch ein Trauma. Erstere erklären sich dadurch, dass sich im Laufe des Lebens die Struktur des Meniskus verändert und dieser so an Elastizität verliert. Es kommt zu degenerativen Veränderungen welche zunächst durch eine vermehrte Wassereinlagerung (mukoide Verquellung) und später durch Rissbildungen gekennzeichnet sind. Diese können im fortgeschrittenen Alter auch bei geringer oder sogar fehlender Belastung auftreten.
Direkte traumatische Meniskusrisse kommen hingegen vor allem bei sog. „Stop and Go“- Sportarten wie Tennis, Fußball, aber auch beim Skisport auf. Hierbei können Kombinationsbewegungen, wie Drehung und Beugung, bei gleichzeitigem erhöhtem Druck sowie einer X- oder O –Vermehrung (Valgus- oder Varusstress) zu einer Verletzung des Meniskus führen.
Diagnose:
Die Diagnose einer Meniskusverletzung wird zumeist klinisch gestellt. In der Literatur gibt es eine Vielzahl von Tests um sowohl den Innen- als auch den Außenmeniskus zu testen. In der Regel werden hierbei Kombinationsbewegungen durchgeführt um so die unterschiedlichen Anteiles des Meniskus zu prüfen (z.B. Innenrotation und Beugung für das Außenmeniskushinterhorn und Außenrotation und Beugung für das Innenmeniskushinterhorn). Von bildgebender Seite ist die MRT das Mittel der Wahl um die Binnenstrukturen des Kniegelenkes so auch die Menisci darzustellen.
Therapie:
Je nach Art des Risses oder der Verletzung gibt es unterschiedliche Operationsmethoden bzw. Behandlungsformen. Rissbildungen, insbesondere solche die zu mechanischen Irritationen des Kniegelenkes führen (Ergussbildung und Einklemmung mit konsekutiver Streckhemmung des Kniegelenkes), sollten operativ saniert werden. Im Falle von basisnahen Rissen bei jungen Patienten kann, trotz schlechter Durchblutung des Meniskus, eine Rekonstruktion mittels Meniskusnaht versucht werden. Bei allen anderen Rissformen bleibt nur die Entfernung sog. Teilmenisektomie des schadhaften Meniskus. Zoneneinteilung des Meniskus siehe Abbildung. Bei rein degenerativen Rissen ohne mechanische Irritation und bereits bestehender beginnender Arthrose (Abnützung des Kniegelenkes) macht eine alleinige Meniskuschirurgie keinen Sinn.
Kreuzbandriss
Was ist ein Kreubandriss?
Die Kreuzbänder verlaufen wir Ihr Name bereits vermuten lässt, überkreuzt durch das innere des Kniegelenkes Das vordere Kreuzband (VKB, Ligamentum cruciatum anterius) verläuft hierbei von der gelenkszugewandten Außenseite des Oberschenkels zur inneren Seite der sog. Area intercondylaris des Schienbeins. Das hintere Kreuzband (HKB, Ligamentum cruciatum posterius) zieht gegenläufig von der Innenseite des Oberschenkels zur Mitte des Schienbeins allerdings hinter dem VKB. Ein Riss des Kreuzbandes führt meist zu einer deutlichen Instabilität des Kniegelenks. Diese wird von den Patienten oft als „Auslassen des Beines“ im Sinne einer sog. Giving way Attacke bemerkt. Die Patientin/der Patient beschreibt ein Gefühl als ob der Unterschenkel Auslassen respektive Weitergehen würde nachdem er/sie abrupt stehen bleibt.
Am häufigsten wird das vordere Kreuzband bei Sportunfällen (Ski, Fußball, Handball, Basketball, etc..) verletzt. Dabei kommt es meist zu einem kombinierten Bewegungstrauma – vor allem Beugung und Außenrotation des Kniegelenks bei gleichzeitiger X-Beinstellung (Valgus-Stellung). Diese Traumata führen nicht selten auch zu sog. Kombinationsverletzungen wie z.B. der „unhappy triad“ (Riss des medialen Seitenbandes, des medialen Meniskus und des VKB). Die seltenere Verletzung des hinteren Kreuzbandes tritt meist bei Anpralltraumen sitzend im Auto sog. dashboard injury“ oder Druck auf den Unterschenkel mit nach hinten gerichteter Kraft bei gebeugtem Kniegelenk auf. Das HKB hat im Gegensatz zum VKB ein Potential zur Heilung, weshalb bei entsprechenden Fällen eine konservative Therapie mit Schiene möglich ist. (Bild aus Internet kaufen)
Diagnose:
Die Diagnose richtet sich zunächst nach der klinischen Untersuchung. Hierbei wird eine Verschiebung des Unterschenkels im Gegensatz zum Oberschenkel nach vorne und hinten durchgeführt. Bei dieser Verschiebung auch „Translation“ genannt, erfolgt die Beurteilung der Wegstrecke die sich der Unterschenkel in Relation zum Oberschenkel verschieben lässt. Die Überprüfung erfolgt immer im Seitenvergleich zur gesunden Seite um eine anlagebedingte Bandlaxität (generelle Lockerheit oder Dehnbarkeit der Bänder) von einer tatsächlichen Instabilität abzugrenzen. Ist eine im Vergleich zum gesunden Knie abnormale Verschiebung des Schienbeins nach vorne festzustellen (sog. positive vordere Schublade) ist dies ein Hinweis für eine Verletzung des VKB. Eine vermehrte Translation nach hinten deutet auf eine Verletzung des HKB (pos. hintere Schublade). Bei frischen Verletzungen ist die Untersuchung schmerzbedingt nicht immer so einfach, weshalb oft eine neuerliche klinische Überprüfung nach Abschwellung und Schmerzlinderung durchgeführt wird. Regelhaft findet man bei einer frischen Verletzung auch eine Kniegelenkserguss, der durch eine Einblutung in das Gelenk entsteht (sog. Hämarthros).
Als bildgebende Verfahren werden routinemäßig Röntgen des Kniegelenkes in 2 Ebenen veranlasst, welche etwaige knöcherne Begleitverletzungen wie z.B. Brüche des Schienbeinkopfes miterfassen können.
Das klassische diagnostische Verfahren zur Beurteilung des Kapsel- Bandapparates ist die magnetresonanztomographische Untersuchung (MRT).
Therapie:
Operation oder konservativ? Nicht immer ist in Fällen eines Kreuzbandrisses eine Operation notwendig. Die Entscheidung ob und wie operiert wird, sollte immer gemeinsam von Arzt und Patient im Hinblick auf Alter, sportliche Aktivität und subjektivem Instabilitätsgefühl getroffen werden. Ist der Betroffene nicht übermäßig sportlich aktiv und fühlt sich durch den Kreuzbandriss nicht im Alltag behindert, ist meist kein operativer Eingriff am Knie notwendig. In diesem Fall erfolgt ein gezielter Muskelaufbau (Quadriceps und Hamstrings), um die Instabilität zu kompensieren.
Bei sehr jungen und sportlich aktiven Menschen sowie Patienten bei denen trotz konservativer Therapie mit ausreichendem Muskelaufbau keine Stabilität erreicht werden kann, empfiehlt sich die Kreuzbandplastik. Diese wird heutzutage arthroskopisch durchgeführt. Bei der Operation muss darauf hingewiesen werden, dass es sich in den allermeisten Fällen (Ausnahme sind Refixationen, welche in jüngster Vergangenheit wieder eine kleine Renaissance erleben) um eine sog. Kreuzbandersatzplastik handelt. Für den Ersatz des Kreuzbandes stehen unterschiedliche Transplantate zur Verfügung, wobei in Europa in den meisten Fällen eine sog. Semitendinosus-Gracilis Plastik herangezogen wird. Alternativ stehen noch eine sog. Patellarsehenerekonstruktion (sog. BTB bone-tendon- bone Technik, klassische Clancy Technik) und die Verwendung der Quadricepssehne zur Verfügung. In Revisionsfällen werden gelegentlich auch sog. Allografts (Spendersehnen von Verstorbenen) verwendet, was in Europa verglichen mit Amerika allerdings deutlich seltener der Fall ist. Vor- und Nachteile der jeweiligen Methoden, sollte eine Operation notwendig sein, bespreche ich gerne mit Ihnen.
Die postoperative Rehabilitation erfolgt unmittelbar nach der Operation und dauert je nach Technik, vier bis sechs Wochen. Je nach Transplantat und Knochenqualität kann frühzeitig mit der Belastung begonnen werden. Ich empfehle generell eine Teilbelastung für 4 Wochen. Danach ist eine Belastung mit dem ganzen Körpergewicht möglich. Anfangs empfiehlt es sich unter physiotherapeutischer Anleitung in „geschlossener“ und anschließend in „offenere Kette“ zu trainieren, um so einen kontrollierten Muskelaufbau sowie eine Verbesserung der Beweglichkeit des Kniegelenkes unter Berücksichtigung der Belastungsgrenzen des Transplantates zu ermöglichen. Wettkampfsport im professionellen Bereich sollten in den ersten sechs bis neun Monaten vermieden werden.
Alltagsbelastungen nach einer Kreuzband OP sind allerdings verhältnismäßig rasch wieder möglich.
Seitenbandverletzungen
Verletzungen des Innenbandes
Das innere (mediale) Seitenband (Ligamentum collaterale tibiale oder mediale, LCM) stabilisiert das Kniegelenk auf dessen Innenseite. Bei Verletzungen des medialen Kapselbandapparates kommt es zu Druckschmerz und Schwellungen im Verlauf des Bandes. Das Innenband (LCM) teilt sich grob in einen oberflächlichen und tiefen Anteil. Der tiefe Anteil ist mit dem Innenmeniskus verbunden, was häufig zu Begleitverletzungen dieser Struktur führt. Klinisch gehen Verletzungen des oberflächlichen Anteils meist mit einer Schwellung außerhalb des Kniegelenkes einher, wohingegen Verletzungen des tiefen Anteils vor allem in Kombination mit Meniskusverletzungen zu einem Gelenkserguss (Hydrops, intrartikulärer Erguss) führen.
Diagnose:
Ist bei leicht gebeugtem Knie eine vermehrte Aufklappbarkeit möglich (vor allem bei mittlerer Beugung von ca. 25°–35°), wird eine Seitenbandverletzung vermutet. Die Differenzierung in Streck- und 20-30° Beugestellung ermöglicht eine Unterscheidung einer zusätzlichen Verletzung des Kapselapparates, welche klinisch durch eine zusätzliche Aufklappbarkeit in Streckstellung auffällt.
Das Ausmaß wird ähnlich wie bei der Verletzung des Kreuzbandes in mm angegeben und immer im Seitenvergleich getestet (+ pos- 0-5mm;
++ pos- 5-10mm und +++ pos. >10mm aufklappbar). Neben der klinischen Untersuchung sollte immer ein Röntgen und ggfs. ein MRT veranlasst werden. Ersteres dient wie so oft zum Ausschluss von knöchernen Begleitverletzungen und Letzteres ermöglicht eine genaue Darstellung des Kapselbandapparates. Sowohl klinisch als auch radiologisch hat sich zudem eine 3 teilige Graduierung durchgesetzt. Eine Läsion 1. Grades beschreibt hierbei eine Zerrung des Bandes. Eine Läsion 2. Grades beschreibt einen Teilriß des Bandes (Partialruptur). Die 3. gradige Läsion ist eine Komplettruptur mit Kontinuitätsunterbrechung des Bandes.
Therapie:
Bei 1. und 2. gradigen Bandverletzung ist eine frühfunktionelle Therapie empfehlenswert: Ruhigstellung mit Hilfe einer Knie-Immobilisationsschiene (in den meisten Fällen eine Schiene) mit einem sperrbaren Scharniergelenk, Kühlung und medikamentöse Schmerztherapie. Ein operativer Eingriff ist nur bei größeren knöchernen Seitenbandausrissen oder bei Verletzungen von mehreren Bändern notwendig (sog. multidirektionale Instabilität). Bei kombinierten Bandverletzungen insbesondere bei Kombination mit Kreuzbandrissen ist meist nur die Rekonstruktion des vorderen Kreuzbandes zur Rekonstruktion des zentralen Pfeilers nötig. Diese erfolgt meist nach erfolgter konservativer Therapie der Seitenbandverletzung.
Laterale Kapselbandverletzungen
In Anlehnung an die Verletzungen des Innenbandes erfolgt die Diagnostik und Therapie der Verletzungen des lateralen (äußeren) Kapselbandapparates. Verletzungen des lateralen Seitenbandes (Lig. collaterale fibulare oder laterale, LCL) treten im Vergleich zu Verletzungen des Innenbandes seltener auf. Im Falle einer Verletzung des Außenbandes (LCL) kommt es nahezu immer auch zu Verletzungen der hinteren, äußeren Kapsel (sog. postero-lateralen Kapselecke, oder engl. posterolateral corner, PLC). Wie bei Verletzungen der medialen Kapsel, fällt eine solche bei zusätzlicher Aufklappbarkeit in Streckstellung des Kniegelenkes auf. Erschwerend kommen bei Verletzungen des äußeren Kapselbandapparates durch seine enge Lagebeziehung häufig Begleitverletzungen des Nervus peroneus hinzu.
Diagnose:
Die Diagnose gliedert sich in klinische Untersuchung und radiologische Abklärung und erfolgt in Anlehnung an die Innenbandverletzung.
Therapie:
Bei einer rein lateralen Verletzung erfolgt meist eine konservative Therapie mittels Ruhigstellung, Kühlung und Schmerzmittel. Bei Kombinationsverletzungen insbesondere bei Verletzungen der hinteren Kapselecke mit anhaltender Instabilität sind aufwendigere Rekonstruktionen notwendig.
Patellaspitzensyndrom (Jumpers Knee)
Was ist ein Patellaspitzensyndrom?
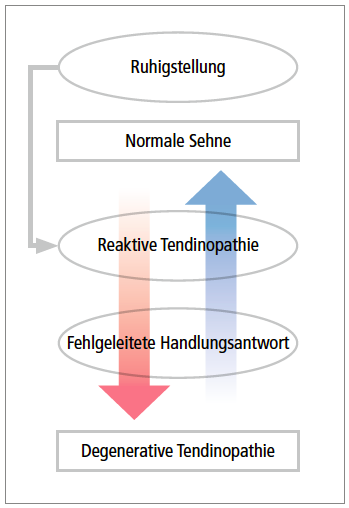
Das Patellaspitzensyndrom äußert sich wie der Name schon sagt, durch Schmerzen im unteren Bereich der Kniescheibe (Patella) – am Übergang zur Patellasehne. Die Kniescheibe schützt das Kniegelenk und ermöglicht als größtes Sesambein des menschlichen Körpers eine bessere Kraftübertragung des Oberschenkelmuskels (Musculus quadriceps femoris). Selten treten die Schmerzen auch an der Basis der Kniescheibe (oberer Pol der Patella, Übergang des Musculus quadriceps femoris in die Kniescheibe) auf.
Ursache dieses Syndroms sind in erster Linie Überlastungen – vor allem bei wiederholten Sprung- und Laufbewegungen. In manchen Fällen führt dies in weiterer Folge aufgrund einer gestörten Heilungsantwort des Körpers zu Veränderungen der Patellasehne und des Knochenansatzes. Eine vermeintliche Entzündung ist wenn überhaupt nur in der Anfangsphase der Erkrankung vorhanden.
Diagnose:
Anfangs stehen meist Schmerzen vor allem nach intensiverer Belastung im Vordergrund. Im weiteren Verlauf kann es auch zu Belastungs- und Ruheschmerzen kommen. Die Schmerzen werden in der Regel nach anfänglicher Belastung im Verlauf etwas besser. Lokal fallen ein Druck- und Dehnungsschmerz auf. Eine Schwellung im Bereich des unteren Patellpols kann, muss allerdings nicht vorhanden sein. Klassische Entzündungszeichen mit Schwellung, Rötung und Überwärmung können vorkommen, stellen aber nicht die Regel dar.
Therapie:
Wie bei allen Überlastungen oder sog. repetitive strain injuries stellt die wichtigste Maßnahme die Modifikation der Belastung dar. Wurde in der Vergangenheit noch eine strikte Ruhigstellung/Immobilisation sowie Sportkarenz gefordert, wird heutzutage eher eine Belastungsmodifikation favorisiert, da die Immobilisation zur Bewegungseinschränkungen und strukturellen Veränderungen des Gewebes im Sinne eines sog. adaptiven Abbaus oder „Stress shieldings“ führen kann.
Spezielle Taping Verfahren und Querfriktionen sowie gezielte Physiotherapie führen meist zu einer deutlichen Schmerzlinderung. Im weiteren Verlauf sind ein spezieller Muskelaufbau sowie Dehnung der betroffenen Sehnen anzuraten. Lokal können wie an anderer Stelle bereits mehrfach erwähnt Kälteapplikationen, Topfenwickel und ggfs. die Einnahme schmerz- und entzündungshemmender Medikamente (NSAR) oder die lokale Infiltration Abhilfe schaffen. An zusätzlichen Maßnahmen können reizunterdrückenden Stromanwendungen sowie eine Salicylationtophorese und ggfs. Stoßwellenapplikationen (ESWT) hilfreich sein.
Bei langandauernder und therapieresistenten Schmerzen ist auch eine Arthroskopie denkbar, bei welcher die Entfernung des vermeintlichen entzündlichen Gewebes vorgenommen wird, wodurch eine Heilung induziert werden soll.
Baker-Zyste (Poplitealzyste)
Was ist eine Baker-Zyste?
Die Baker-Zyste oder auch Poplitealzyste genannt, ist eine nach einem Londoner Chirurgen benannte Zyste, welche durch einen erhöhten Gelenksflüssigkeitsdruck in der Kniekehle – in der hinteren (dorsalen) Kniegelenkskapsel entsteht. Zum Unterschied von einer echten Zyste, welche letztendlich eine Flüssigkeitsansammlung in einer von einer Zystenwand umgebenden Kapsel darstellt, ist eine Bakerzyste lediglich eine Aussackung der Gelenkskapsel an der Rückseite des Kniegelenkes. Die Aussackung findet regelhaft an der Rückseite zwischen zwei Muskeln statt, wo die Gelenkskapsel etwas schwächer ausgeprägt ist, wodurch es zur Ausstülpung derselben kommt. Sie sind nicht immer schmerzhaft und im Grunde harmlos. Die Ursachen sind vielfältig. Beim Erwachsenen stellt eine Binnenschädigung des Kniegelenkes oder eine andere Ursache für einen Gelenkserguss, z.B. eine rheumatoide Arthritis, die Ursache für die Entstehung der Bakerzyste dar.
Diagnose:
Ein Spannungsgefühl und eine meist druckschmerzhaft Schwellung in der Kniekehle deuten auf eine Baker-Zyste hin. Die Schmerzen sind zumeist nicht sehr stark ausgeprägt und können je nach Belastung wechseln. Differentialdiagnostisch muss eine tiefe Beinvenenthrombose und bei Rötung und Fieber auch ein Rotlauf (Erysipel) ausgeschlossen werden. Dies ist insbesondere bei großen Bakerzysten, welche gelegentlich platzen können und dann deutliche Schmerzen verursachen, notwendig.
Therapie:
Therapeutisch gilt es die Ursache und nicht das Symptom zu beheben. Die gängigste Therapie stellt daher die Beseitigung des zugrundeliegenden Meniskusschadens oder bei der rheumatoiden Arthritis etwa die Entfernung der inneren Gelenkschleimhaut (Synovektomie) dar. Eine solche kann auch gelegentlich mittels Einspritzung eines Radionuklids sog. Radiosynoviorthese, ohne OP erfolgen. In Ausnahmefällen kann eine Resektion der Bakerzyste über die Kniekehle erforderlich sein.
Morbus Ahlbäck
Was ist Morbus Ahlbäck?
Kommt es am kniegelenknahen Oberschenkel zu einer Minderdurchblutung des Knochens, führt dies zum Abbau und Absterben desselben (Osteonekrose, Knocheninfarkt). Klassischerweise betrifft dies den medialen also innen liegenden Anteil des kniegelenknahen Oberschenkels (medialer Femurcondyl). Gelegentlich sieht man solche Minderdurchblutungen auch auf der Außenseite (lat. Femurcondyl), was allerdings nicht dem eigentlichen Morbus Ahlbäck entspricht. Die Ursache ist weitgehend unbekannt. Grundsätzlich können Menschen jeden Alters betroffen sein. Gehäuft treten die Veränderungen zwischen dem 60. und 70. Lebensjahr vorwiegend bei Frauen auf.
Diagnose:
Röntgenbild und vor allem Magnetresonanztomographie (MRT) werden zur Diagnose herangezogen. Während man im Röntgen erst in den späteren Stadien eine Verdichtung sog. Sklerose erkennen kann, ist es im MRT möglich bereits frühe Formen zu erkennen. Initial sieht man in der MRT eine Flüssigkeitsansammlung oder Ödem. Ein solches kann auch reaktiv, posttraumatisch oder eben ischämisch (minderdurchblutet) entstehen. Das Ödem kann selbstlimitiert sein oder in eine manifeste Nekrose übergehen. Klinisch stehen zunächst belastungsabhängige- , später auch Ruheschmerzen im Vordergrund.
Therapie:
Im Frühstadium werden schmerz- und entzündungshemmende Medikamente verabreicht sowie Ruhigstellung/Entlastung des betroffenen Kniegelenks verordnet. Zusätzlich stehen entweder durchblutungsfördernde Substanzen (z.B. Ilomedin, ein synthetisches Prostaglandin) oder auch knochenabbauhemmende Medikamente (z.B. Bisphoshponate) zur Verfügung. Von operativer Seite stehen neben der Entlastungsbohrung (sog. „core decompression“) und Knorpelknochentransplantaten (sog. „OATS“ Technik) als gelenkserhaltende Maßnahmen, letztendlich auch noch der Gelenksersatz (partiell oder komplett, Halbschlitten oder Totalendoprothese) zur Auswahl. Die Therapie hängt dabei maßgeblich vom Ausmaß der Beschwerden und des Befalls des Knochens ab.
Osteochondritis dissecans (OD)
Was ist Osteochondritis dissecans?
Bei der OD handelt es sich ähnlich wie beim Morbus Ahlbäck um eine vermeintliche Minderdurchblutung des kniegelenknahen Oberschenkelknochens. Als Folge dieser kommt es zu einem Absterben (Nekrose) des Knorpels und des Knochens – meistens im inneren unteren Bereich des Oberschenkelknochens (medialer Femorcondylus). Die Ursachen sind unbekannt. Die Erkrankung tritt typischerweise im jugendlichen Alter auf, wird jedoch häufig erst später diagnostiziert. Im Rahmen der Minderdurchblutung kann es an der Grenzschicht zwischen Knorpel und Knochen (sog. Knorpel-Knochengrenze oder osteochondrale Grenzlamelle) zu einer Loslösung von Knorpelteilen kommen. Diese kommen dann als sog. freie Gelenkskörper im Kniegelenk zu Liegen. Durch die mechanische Irritation des Gelenkes kann ein solcher Gelenkskörper auch immer wieder Reizergüsse und Blockaden (Bewegungseinschränkungen) verursachen. In weiterer Folge kommt es zu einer frühzeitigen Abnützung des Gelenkes im Sinne einer sekundären Arthrose.
Diagnose:
Im Frühstadium (Nekrose) treten nur selten Beschwerden auf. Erst im späteren Krankheitsverlauf kommt es zu belastungsabhängigen Knieschmerzen mit rezidivierenden Ergüssen, welche meist durch die Loslösung von Knorpelteilen bedingt sind. In der Anfangsphase (Stadium I und II) sind Veränderungen lediglich in der MRT zu sehen. Bei zunehmender Loslösung des Knorpels (Stadium III und IV) werden die Veränderungen auch im Röntgen sichtbar. Mittel der Wahl zur Sicherung der Diagnose vor allem bei anhaltenden Schmerzen stellt nach initialem Röntgen die MRT dar.
Therapie:
Im Frühstadium (Stadium I und II) kann bei Auftreten der Beschwerden das Knie mithilfe einer Orthese stabilisiert werden. Das Gelenk sollte zudem geschont werden, wobei hier in erster Linie dem Schmerz Rechnung getragen wird. Sollten normale Belastungen nicht übertrieben schmerzhaft sein, kann eine Teilentlastung ausreichen. Auf Sprung- und Laufsportarten sollte allerdings verzichtet werden. Wie in vielen anderen Bereichen steht eine Belastungsmodifikation im Vordergrund. Bei deutlichen Beschwerden kann in Einzelfällen auch in frühen Stadien eine OP in Erwägung gezogen werden. In diesen Fällen wird im Stadium I (beginnende Nekrose des Knochens ohne Beteiligung des Knorpels) eine sog. retrograde Bohrung, das heißt von außerhalb des Gelenkes durchgeführt. Diese soll eine Einblutung in das nekrotische Areal ermöglichen und so durch Rekrutierung von Stammzellen eine Reparation herbeiführen. Im Stadium II, wo sich bereits zu der Knochennekrose Veränderungen am Knorpel bilden, kann je nach Schwere der Knorpelschädigung, eine solche Bohrung auch von der Gelenksseite (sog. anterograde Bohrung) durchgeführt werden.
Sofern sich schon Knorpelteile ablösen, wird versucht, die freien Gelenkskörper mittels spezieller Stifte oder Pins zu refixieren (Stadium III und IV). Sind sie nicht mehr zu fixieren, wird das Abstoßungsareal geglättet und dann mittels Pridie-Bohrung (Anbohrung des Areals über die Gelenksfläche, anterograde Bohrung) behandelt. Dadurch wird die Bildung eines Ersatz- oder Regeneratknorpels, welcher allerdings zum Unterschied vom hyalinen Gelenksknorpel aus minderwertigem Faserknorpel besteht, gefördert.
Weitere Möglichkeiten sind sog. Zylindertransplantation (OTC oder OATS, osteochondrale Transplantation) von Knorpelknochenzylindern oder Transplantation von vorher entnommenen und gezüchteten Knorpelzellen (ACT oder MACI, autologe Chondrozytentrans- oder implantation).
Morbus Osgood-Schlatter
Was ist Morbus Osgood-Schlatter?
Darunter versteht man eine schmerzhafte Reizung der Kniescheibensehne (Ligamentum patellae) an deren Ansatz am vorderen Schienbein (Tibia, sog. Apophysitis der Tuberositas tibiae). Die Ursache ist wie so oft bei Erkrankungen des jugendlichen Skeletts nicht zur Gänze geklärt. Diskutiert werden Minderdurchblutungen, bei gleichzeitiger Überbelastung (Zugbelastung an der Patellasehne) am wachsenden Skelett, was zu sog. Osteochondronekrosen (Absterben von Knorpel- oder Knochenzellen) führt.
Diese Erkrankung tritt vor allem bei Buben zwischen dem 10. und 14. Lebensjahr auf. Klinisch stehen Schmerzen und Schwellung im Bereich des Patellasehnenansatzes im Vordergrund. Eine Streckung des Kniegelenkes gegen Widerstand ist schmerzhaft. Im Vollbild der Erkrankung bestehen zudem Bewegungs- und Belastungsschmerzen. In der Regel heilt die Erkrankung meist mit Vergrößerung (Prominenz) des knöchernen Ansatzes nach Abschluss des Wachstums folgenlos aus. In seltenen Fällen kann es zu einer Ablösung des Ansatzes (Ossikelbildung) kommen
Therapie:
Eine Operation ist nur in Ausnahmefällen nötig. Sportkarenz bzw. Modifikation der Belastung und physikalische Maßnahmen wie sie anderenorts bereits Erwähnung gefunden haben, sowie Physiotherapie und Querfriktionen sind hilfreich. Zusätzlich kann die orale Einnahme von Schmerzmitteln und – bei schwierigen Verläufen – die temporäre Ruhigstellung mit Hilfe einer Knie-Orthese notwendig werden.
Gelegentlich kann auch ein Band, welches unmittelbar oberhalb des Patellasehnenansatzes um das Schienbein angelegt wird, durch Reduktion des Zuges, Abhilfe schaffen.
Patellaluxation, Verrenkung der Kniescheibe
Was ist eine Patellaluxation?
Eine Ausrenkung der Kniescheibe aus ihrem Gleitlager am Oberschenkel (Femur) wird Patellaluxation genannt. Diese Luxation tritt faktisch immer nach außen auf. Mädchen vor dem 20. Lebensjahr sind am häufigsten betroffen. Unterschiedliche Ursachen können dazu führen: Gleitlager- oder Patella-Fehlbildung (Dysplasie), ein zu überstreckbares Knie aufgrund einer allgemeinen Lockerheit von Bändern (Hyperlaxität der Bänder bzw. Genu recurvatum) oder ein Einriss des inneren Aufhängeapparates der Kniescheibe (mediales Retinaculum bzw. sog . mediales patellofemorales Band, MPFL). Weiters kann ein X-Fehlstellung begünstigend wirken. Unterschieden werden zudem traumatische und spontane bzw. habituelle Luxationen. Letztere treten ohne äußere Krafteinwirkung auf und führen meist zu wiederkehrenden (rezidivierenden) Luxationen.
Diagnose?
Die Diagnostik erfolgt durch Röntgen und Magnetresonanztomographie (MRT). Im Röntgen wird eine sogenannte Patella-Defilée-Aufnahme in 30 -, 60 – und 90 – Grad-Beugung durchgeführt. In dieser kann eine Abweichung der Kniescheibe nach außen, sog Lateralisationstendenz und knöcherne Veränderungen im Gleitlager der Kniescheibe gesehen werden. Im Röntgen sowie in der MRT können zudem das Ausmaß der Arthrose des Femoropatellargelenkes sowie etwaige Läsionen an der Knochen-/Knorpel-Grenze (osteochondrale Läsion, flake fracture) gesehen werden.
Was wir empfehlen:
Nach einer ersten Ausrenkung (Erstluxation) ohne begleitende Knorpelverletzungen kann eine Ruhigstellung in einer Knie-Orthese oder Gipshülse für vier bis sechs Wochen ausreichend sein. Zeitgleich sollte auch ein intensiver Muskelaufbau – vor allem der vorderen Oberschenkelmuskulatur (Musculus Quadriceps) aber auch der Gegenspieler (Antagonisten), also der hinteren Oberschenkelmuskulatur (v.a. Musculus Biceps femoris) – durchgeführt werden. In der Vergangenheit wurde insbesondere der Aufbau des innenseitigen Quadriceps (Musculus vastus medialis und hier vor allem die untersten quer verlaufenden Faserbündel, sog. Musculus vastus medialis obliquus Anteil) propagiert um so eine zusätzliche Zügelung der Kniescheibe zu ermöglichen.
Nur wenn diese konservative Therapien nicht reichen, ist eine Operation notwendig. Hier wird zwischen Weichteiloperationen und knöchernen Eingriffen unterschieden. Die mittlerweile am häufigsten durchgeführte Operation ist die sog. MPFL-Rekonstruktion, bei der eine knienahe Sehne, meistens die Semitendinosus-Sehne, durch die Kniescheibe geschlungen und an der Innenseite des Oberschenkels fixiert wird. Diese Operation zeigt die größten Erfolgsaussichten. Patienten sind nach Abschluss der Therapie in der Regel schmerz- und beschwerdefrei. Als knöcherne Eingriffe stehen eine Versetzung des Patellasehnenansatzes nach innen (medial) sog. Versetzung der Tuberositas tibia nach Elmslie-Trillat oder nach Fulkerson, oder eine Verbesserung der knöchernen Gleitrinne für die Kniescheibe bei Trochleadysplasie, eine sog. Trochleaplastik, zur Verfügung. Eine vorausgegangene Schädigung des Knorpels im Rahmen der Erst – oder Mehrfachluxation kann allerdings nicht rückgängig gemacht werden, weshalb ein erhöhtes Risiko eine frühzeitige Arthrose des Patellofemoralgelenkes zu erleiden, lebenslang bestehen bleibt.
Chondromalacie-Patellae (Femoropatellare Schmerzsyndrom)
Was ist eine Chondromalacie-Patellae?
Die sog. Chondropathia oder Chondromalacia patellae stellt eine sehr häufige Erkrankung, vor allem bei Jugendlichen dar. Burschen sind in der Regel häufiger betroffen als Mädchen. Klinisch stehen teils starke Schmerzen im Kniescheibenbereich, besonders beim Bergabgehen, im Vordergrund. Da sich der Schmerz eher diffus auf der Vorderseite des Kniegelenks manifestiert, wird dieses Schmerzbild heutzutage zunehmend als vorderer Knieschmerz oder anterior knee pain beschrieben. Ein Grund dafür ist, dass eine beginnende Knorpelschädigung aufgrund fehlender freier Nervenendigungen im Knorpel in der Regel nicht schmerzhaft und daher die alte Bezeichnung Chondropathia patellae eher irreführend ist. Die Ursache des Schmerzbildes bleibt weiterhin unklar, wobei die anfangs dafür verantwortlich gemachte Schädigung des Knorpels der Kniescheibe (retropatellarer Knorpel) zunehmend bezweifelt wird. Diskutiert werden heute vielmehr Störungen des Aufhängeapparates und der Bänder im Kniescheibenbereich, welche möglicherweise die Schmerzen verursachen.
Diagnose:
Klinisch wird die Diagnose durch den sog. Zohlentest erhärtet. Dieser ist hochgradig positiv, wenn es zu starken Schmerzen beim Anpressen der Patella und gleichzeitiger Anspannung des Musculus quadriceps kommt. Der Test selbst ist sehr unspezifisch und fast immer positiv, weshalb eine klare Zuordnung des Schmerzes klinisch nicht eindeutig festzustellen ist. Die Diagnose richtet sich dennoch in erster Linie nach der Klinik und im Sinne des Ausschlusses anderer Erkrankungen des Kniegelenkes. Im Rahmen Letzterer kann nebst der Klinik eine Bildgebung (Röntgen und MRT) durchgeführt werden. Eine MRT ist in den meisten Fällen nicht zwingend notwendig, kann aber bei anhaltenden therapieresistenten Schmerzen erfolgen.
Therapie:
Die Therapie erfolgt meist konservativ mit einer aktiven und passiven Heilgymnastik. Im Vordergrund stehen hierbei die Kräftigung des Musculus quadriceps femoris durch exzentrische Belastung sowie die gleichzeitige Dehnung des Muskels bzw. dessen Ursprung und Ansatzes um so den Anpressdruck an der Kniescheibe zu verringern. Ähnliches soll durch die leichte Vorverlagerung des Körperschwerpunktes beim Stiegensteigen oder Bergabgehen bewirkt werden. Zudem können physikalische Anwendungen wie Salicylat-Iontophorese, Elektrotherapie und Fango-Packungen verordnet werden.
Die lokale oder systemische Anwendung von schmerz- und entzündungshemmenden Medikamenten kann ebenfalls hilfreich sein. Auch Kinesio-Taping und Querfriktionen haben sich in den letzten Jahren als gute Therapiemöglichkeit für dieses Schmerzsyndrom entwickelt.
Eine operative Therapie ist nur sehr selten nötig. Eine solche kann bei vermehrter Lateralisation der Patella (die Kniescheibe läuft etwas weiter auf der Außenseite des Oberschenkels) oder bei fortgeschrittenen Knorpelschäden im Bereich des Femoropatellargelenkes indiziert sein. Ersterer kann im Sinne einer Zügelung, welche entweder durch einen Weichteil- oder knöchernen Eingriff erzielt werden kann, korrigiert werden. Bei Knorpelschädigungen steht die Therapie im Sinne der Behandlung der Arthrose im Vordergrund.
Genu Varum / Genu Valgum
Was ist das – Genu Varum und Genu Valgum?
Die O- oder X-Bein-Fehlstellung des Beines, kann ein- oder beidseitig auftreten. Bis zum 2. Lebensjahr ist eine O-Fehlstellung physiologisch. Im weiteren Verlauf erfolgt etwa bis zum 7. Lebensjahr eine zunehmende Valgisierung, welche letztendlich zu einem X Bein in diesem Zeitraum führt. Ab dem 8. Lebensjahr sollte eine annähernd gerade Beinachse vorliegen. Bei regelmäßiger sportlicher Betätigung z.B. Fußball kann es im weiteren Verlauf des Wachstums wieder zu einer O – Vermehrung kommen, was allerdings eher einer Anpassung des wachsenden Skeletts an die vermehrte Belastung entsprechen dürfte. Je nach Ausmaß der Fehlstellung kann eine solche behandelt werden.
Diagnose:
Bei der Untersuchung gilt es das gesamte Bein zu untersuchen, insbesondere die Füße, da X-Beine oft mit Knick-Senk-Füßen (Pes planovalgus) kombiniert auftreten. Ebenso wichtig ist es die Hüften zu untersuchen, da z.B. Hüftadduktionskontrakturen oder Schädigungen der Wachstumsfugen zu Beinlängendifferenzen und Achsfehlstellungen führen können.
Therapie:
Im Kindesalter können bei geringen Fehlstellungen Einlagen mit entsprechender Korrektur (Erhöhung am Innen- oder Außenrand) ausreichen. Bei starker Fehlstellung kann eine sog. Umstellungsosteotomie am Ort der Achsabweichung oder auch ein Verschluss der Wachstumsfuge erwogen werden. Ein einseitiger Verschluss nutzt die Möglichkeit durch noch vorhandenes Längenwachstum eine biologische Korrektur der Fehlstellung vorzunehmen. Eine solche ist daher logischerweise nur möglich, solange die Wachstumsfuge noch offen und ein entsprechendes Längenwachstum zu erwarten ist.
Beim Erwachsenen kann die Achsfehlstellungen mittels Umstellungsosteotomie beseitigt werden um so eine etwaige frühzeitige Abnützung des Kniegelenkes hintanzuhalten. Eine Fehlstellung birgt nämlich immer das Risiko einer einseitig vermehrten Abnützung und stellt somit eine sog. Präarthrose dar.
Bei einem O-Bein (Genu Varum) erfolgt die Korrektur zumeist mittels einer aufklappenden Tibiaosteotomie (Open-Wedge-Osteotomie, HTO). Dabei wird der Unterschenkel (Schienbein, Tibia) im Bereich der sog. Metaphyse zwischen Schienbein-schaft und –kopf. schräg aufsteigend durchtrennt und in weitere Folge aufgeklappt, bis die erwünschte Korrektur erreicht ist. Zur Komplettierung erfolgt die Sicherung der Osteotomie mittels winkelstabiler Platte.
Bei einem X-Bein (Genu Valgum) erfolgt meistens eine sog. Closing-Wedge (zuklappende Osteotomie) an der Oberschenkelinnenseite. Hierbei wird ein kleiner Knochenkeil aus dem Oberschenkelknochen entfernt und durch Zuklappen nach Entfernung des Knochenkeils die Korrektur erreicht. Abschließend wird auch hier eine winkelstabile Platte benutzt.
Eine Vollbelastung des Beines ist in der Regel nach einigen Wochen wieder möglich. Je nach Körpergröße und Gewicht empfehle ich allerdings in den ersten Wochen eine Entlastung des operierten Beines. Diese erfolgt in aller Regel unter Zuhilfenahme von 2 Unterarmstützkrücken. Sollte eine Metallentfernung nach erfolgter Korrektur aufgrund von Beschwerden von Seiten der Platte gewünscht werden, kann dies nach etwa einem Jahr erfolgen.
Gonarthrose
Was ist eine Gonarthrose?
In Anlehnung an die Coxarthrose beschreibt die Gonarthrose die Abnützung des Kniegelenkes.
Welche Menschen sind von einer Kniegelenksarthrose (Gonarthrose) betroffen?
Die Gonarthrose ist die am häufigsten auftretende Arthrose. Je nach Ursache wird auch beim Kniegelenk eine primäre von einer sog. sekundären Arthrose unterschieden. Neben dem Übergewicht als einem der wesentlichsten Risikofaktoren für die Entstehung einer Gonarthrose stellt vor allem eine Achsfehlstellung (X- oder O-Bein) einen weiteren Risikofaktor dar. Je nach Ort der Abnützung (Innen- oder Außenseite des Kniegelenkes) in Kombination mit einer begleitenden Fehlstellung spricht man von Valgus- (X-Bein und Abnützung an der Außenseite des Kniegelenkes) oder Varus-gonarthrose (O-Bein mit Abnützung an der Innenseite des Kniegelenkes)
Bei vielen Patienten ist auch das sogenannte femoropatellare Gelenk (retropatellare Gleitlager) – also das Gelenk zwischen der Kniescheibenrückfläche und der Vorderseite des Oberschenkels – betroffen.
Symptome – wie äußert sich eine Arthrose des Kniegelenks?
Typisch für die klassische Abnützung oder Degeneration des Kniegelenkes sind zunächst belastungsabhängige Schmerzen. Diese sind vor allem bei den ersten Schritten bemerkbar, man spricht in diesen Fällen auch von sog. Anlaufschmerzen. Zudem kann es auch immer wieder zu Ergussbildungen kommen. Im weiteren Verlauf kommt es zunehmend zu einer Bewegungseinschränkung und auch zu Ruheschmerzen. Trotz steter Zunahme der Abnützung sind die Beschwerden doch eher wechselnder Intensität. Es gibt also sog. „gute“ und „schlechte“ Tage.
Diagnose:
a.) Untersuchung
Bei der klinischen Untersuchung können durch einfache Betrachtung größere Achsfehlstellungen des Kniegelenkes festgestellt werden. Weitere Anzeichen eines arthrotischen Kniegelenkes sind Druckschmerzen am Gelenkspalt, Schwellungen bzw. Überwärmungen sowie teilweise knirschende Geräusche beim Durchbewegen des Gelenkes.
Massive Bandlockerungen aufgrund der Arthrose können auch Instabilitäten mit einem unsicheren Gangbild hervorrufen. In fortgeschrittenen Fällen kann es auch zu einer deutlichen Streck- und Beugehemmung des Kniegelenkes kommen.
b.) Röntgen
Die Röntgenaufnahmen werden in zwei Ebenen durchgeführt. Bei noch unklarem Knorpelzustand kann im Anschluss auch eine magnetresonanz-tomographische Untersuchung erfolgen. Diese bringt zusätzliche Informationen über den Schädigungsgrad des Knorpels im Gelenk mit sich.
Therapie:
Anfangs steht die lokale Therapie im Vordergrund. Ziel dieser ist es das gereizte Kniegelenk wieder beweglich zu machen. Lokal abschwellende Maßnahmen wie Eis und Topfen sowie die Einnahme von schmerz- und entzündungshemmenden Substanzen sollten in dieser Phase Anwendung finden. Gelegentliche Infiltrationen können ebenfalls hilfreich sein. In der reizfreien Phase kann eine sog. Viskosupplementation, also ein Gelenksschmierenersatz mit Hyaluronsäure, welche in das Gelenk gespritzt wird, angedacht werden. Alternativ kann bei jungen Menschen auch eine ACP (autologes conditioniertes Plasma) in Erwägung gezogen werden.
Des Weiteren ist ein Muskelaufbau der Oberschenkelmuskulatur nötig, da ein kräftiger Muskel zu einer Entlastung des Kniegelenks führt. Weitere Therapiemaßnahmen sind eine physikalische Therapie.
Bei Achsfehlstellungen kann diese ggfs. mit Einlagen teilweise korrigiert werden. Eine solche Maßnahme ist wenn überhaupt allerdings nur sinvoll, wenn diese regelmäßig getragen werden.
Operative Therapie
Die operative Therapie der Kniegelenksarthrose ist heutzutage eine Standardtherapie und kann getrost als Routine bezeichnet werden.
Bei stark fortgeschrittener Arthrose des Kniegelenks ist der künstliche Kniegelenksersatz die Therapie der Wahl. Je nach Schweregrad der Abnützung sowie dem Zustand des Kapselbandapparates können unterschiedliche Prothesen mit unterschiedlichem Koppelungsgrad (vom reinen Oberflächenersatz bis hin zur achsgeführten Knieendoprothese) zum Einsatz kommen. Sollte nur ein Abschnitt des Gelenkes von der Abnützung betroffen sein (mediales oder laterales Kompartment), so kann auch eine sog. Schlittenprothese (unikondylärer Ersatz) implantiert werden.
Minimal invasive Zugänge, welche sich im Rahmen der Hüftendoprothetik in letzter Zeit mehr und mehr als Standard durchsetzen, haben in der Knieendoprothetik bislang keinen nennenswerten Verbesserungen gebracht. Dennoch sollte die Implantation so schonend wie möglich durchgeführt werden. Die unterschiedlichen Zugänge, welche alle von vorne durchgeführt werden (Midvastus, Subvastus, Quadsparing, etc….) sind in der Regel vergleichbar. Auch Innovationen wie Navigation und sog. Patient specific Instumentationen (PSI) Techniken haben bislang zumindest in der wissenschaftlichen Literatur noch keine wesentliche Verbesserung der Knieendoprothetik gebracht, trotzdem stellen diese Techniken eine interessante Innovation dar, die es im Einzelnen zu besprechen gilt. Über die unterschiedlichen Prothesentypen, Zugänge und Vor- und Nachteile derselben informiere ich Sie gerne in meiner Ordination.
Wie schaut die postoperative Rehabilitation aus?
In der unmittelbaren postoperativen Phase liegt das Hauptaugenmerk auf Schmerzreduktion und Abschwellung. Zeitgleich wird darauf geachtet die Beuge- und Streckfähigkeit des operierten Kniegelenkes möglichst schnell wieder herzustellen. Dies erfolgt teils aktiv mit Hilfe der Physiotherapie und teils passiv mit sog. Motorschienen (CPM -continuous passive motion . In der nächsten Phase erfolgt ein sukzessiver Aufbau der Muskulatur mit dem Ziel ein aktiv belastbares Kniegelenk zu erhalten. Die Verwendung von Unterarmstützkrücken empfehle ich in der Regel für 4 – 6 Wochen, wobei je nach Stand- und Gangsicherheit von diesen Zeitvorgaben abgewichen werden kann.